TECHNIQUES
ICSI
TECHNIQUES
ICSI (Intracytoplasmic Sperm Injection)
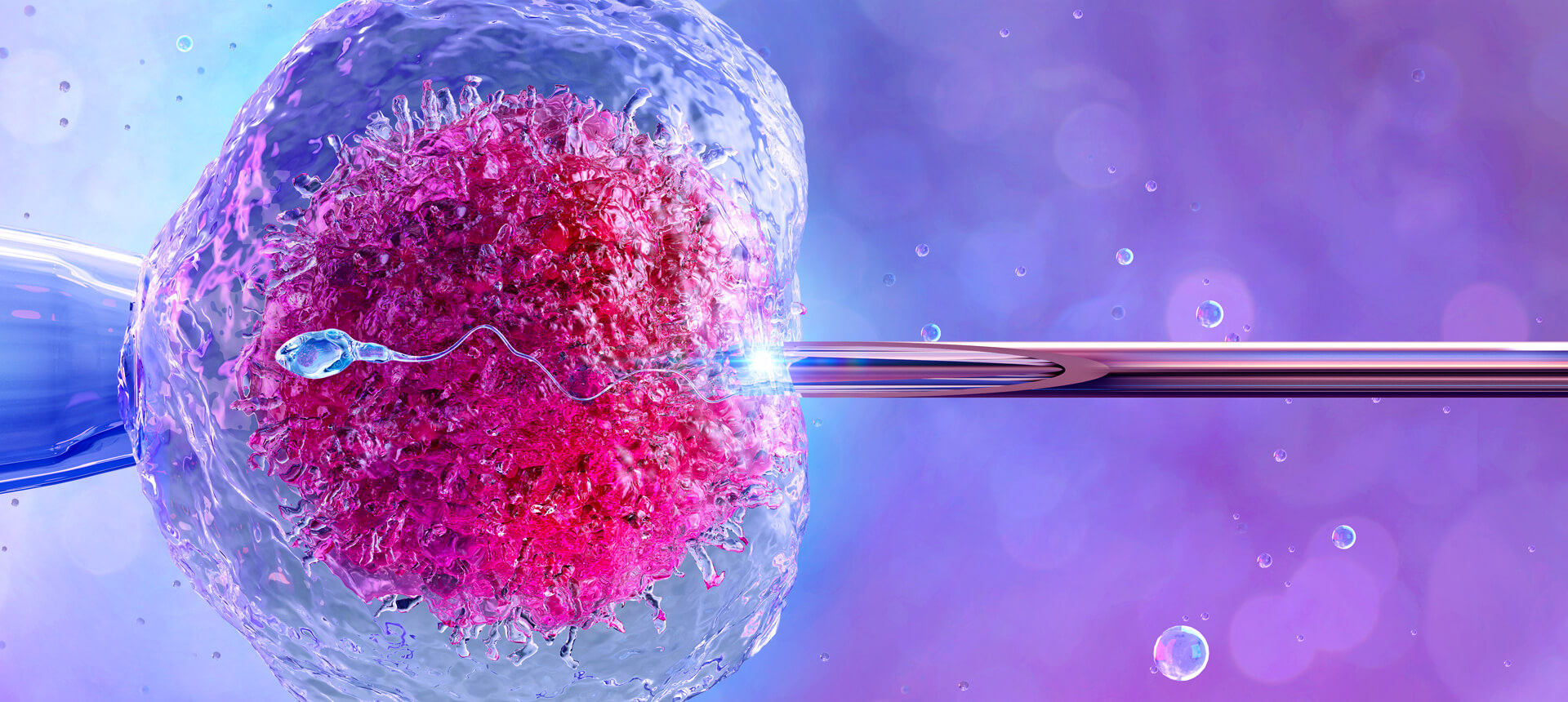
L’injection intracytoplasmique de spermatozoïdes (ICSI) est une technique de fertilisation utilisée dans la FIV. Elle consiste à injecter un seul spermatozoïde vivant directement dans le centre d’un ovule. Cette procédure surmonte de nombreux obstacles à la fécondation et permet aux patients une meilleure chance d’obtenir des embryons fertilisés.
Avant que le sperme d’un homme puisse féconder l’ovule d’une femme, la tête du spermatozoïde doit se fixer à l’extérieur de l’ovule. Une fois attaché, le spermatozoïde pousse à travers la couche externe à l’intérieur de l’ovule (cytoplasme), où la fécondation a lieu.
Parfois, le spermatozoïde ne peut pas pénétrer la couche externe, pour diverses raisons. La couche externe de l’ovule peut être épaisse ou difficile à pénétrer ou le spermatozoïde peut être incapable de se fixer. Dans ces cas, une procédure appelée injection intracytoplasmique de spermatozoïdes (ICSI) peut être effectuée avec la fécondation in vitro (FIV) pour aider à fertiliser l’ovule. Pendant l'ICSI ou La microinjection, le biologiste injecte dans l’ovocyte un seul spermatozoïde vivant, préalablement sélectionné dans l’échantillon de sperme, directement dans le cytoplasme de l’ovule, alors que dans la fécondation in vitro conventionnelle, des milliers de spermatozoïdes sont mis en contact avec un ovule, laissant la fécondation se produire sur son propre.
Les principes de traitement et d’incubation sont les mêmes que pour la FIV classique, la seule différence étant que la procédure de laboratoire est plus complexe et nécessite une technologie plus sophistiquée.
L'ICSI constitue une avancée significative par rapport à la fécondation in vitro classique. Elle conduit à des taux de fécondité élevés, même dans les cas où l’échantillon de sperme est de mauvaise qualité, une circonstance qui ne permettrait pas normalement la FIV conventionnelle.
L'ICSI peut être utilisée dans la plupart des types d’infertilité masculine, y compris:
- Faible nombre de spermatozoïdes
- Absence de sperme dans l’éjaculat
- Altération de la motilité des spermatozoïdes (capacité de se déplacer)
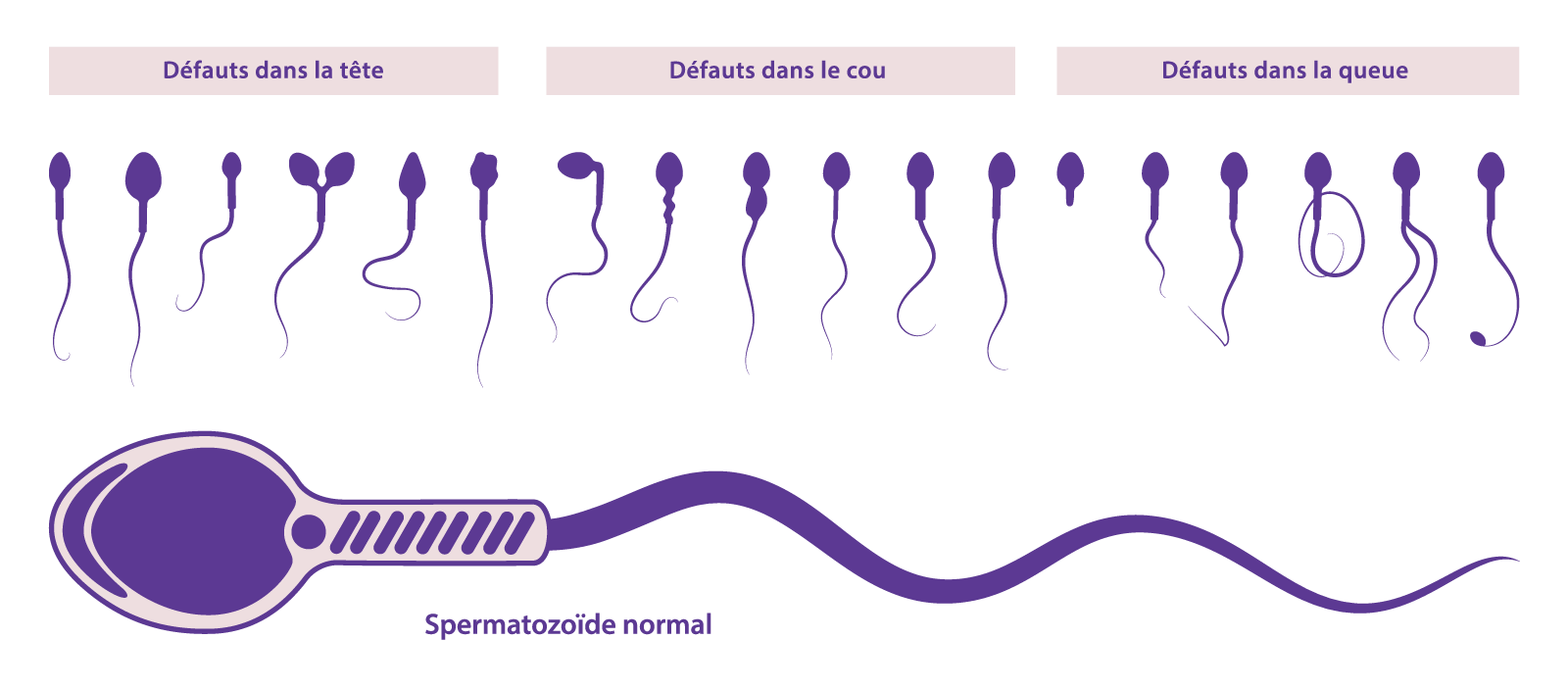
- Morphologie anormale des spermatozoïdes (forme des spermatozoïdes)
L'ICSI peut également être utile dans les cas plus rares d’infertilité masculine, tels que:
- Problèmes de liaison et de pénétration des spermatozoïdes dans l’ovule
- Anticorps anti-spermatozoïdes (protéines immunitaires qui s’attachent aux spermatozoïdes et les détruisent)
- Échec antérieur ou répété de la fécondation avec des méthodes de culture et de fertilisation FIV standard
- Spermatozoïdes congelés recueillis avant le traitement d'un cancer et qui peuvent être limités en nombre et en qualité
- Absence de sperme éjaculé en raison d’un blocage. Dans cette situation, le prélèvement de spermatozoïdes se fait soit à partir de l’épididyme par une procédure appelée aspiration de spermatozoïdes épidémiques (MESA) ou à partir des testicules par aspiration de spermatozoïdes testiculaires (TESA).
Dans tous les cas ci-dessus, ni l’IIU (Insémination intra-utérine) ni la FIV de routine ne sont efficaces. La procédure de FIV de routine consiste à mélanger une grande quantité de spermatozoïdes avec les ovules récupérés et à les incuber en culture pour produire un embryon. Le succès de cette procédure dépend donc de la présence de spermatozoïdes sains et viables en quantité suffisante pour parvenir à la fécondation – une condition qui n’existe évidemment pas ici.
Étant donné que la procédure de l’ICSI injecte un seul spermatozoïde directement dans l’ovule, il s’agit d’une approche très ciblée de la FIV lorsque les méthodes standard ne sont pas une option ou ont échoué.
L’ICSI n’est pas efficace lorsqu’elle est utilisée pour traiter l’infertilité résultant d’une mauvaise qualité des ovocytes, c’est-à-dire l’infertilité féminine.
 La différence entre l’ICSI et la FIV, c’est ce qui se passe en laboratoire. Le cheminement du patient est essentiellement le même.
La différence entre l’ICSI et la FIV, c’est ce qui se passe en laboratoire. Le cheminement du patient est essentiellement le même.
Pour la FIV, les ovules collectés sont placés dans une boîte de Petri, avec le sperme préparé, avec l'espoir qu'une se produise.
Pour l’ICSI, chaque ovule qui a mûri est injecté avec un seul spermatozoïde.
Que le traitement implique une FIV standard ou une ICSI, les œufs sont placés dans un incubateur au laboratoire et surveillés pour détecter des signes de fertilisation.
L’ICSI ne garantit pas une fécondation à coup sûr, car les événements cellulaires normaux de fécondation doivent également se produire une fois que le spermatozoide a été placé dans l’ovule. Cependant, il a été noté que les taux de fécondation obtenus par ICSI sont supérieurs à ceux de la FIV conventionnelle, 50 à 80 % des œufs sont fécondes.
Mais les problèmes suivants peuvent survenir pendant ou après le processus de l’ICSI :
- Certains ou la totalité des œufs peuvent être endommagés.
- L’ovule pourrait ne pas devenir un embryon même après avoir été micro-injecté avec un spermatozoïde.
- L’embryon peut cesser de croître.
- Une fois la fécondation effectuée, les chances d’un couple de donner naissance à un bébé sont les mêmes en FIV classique avec ou après ICSI.
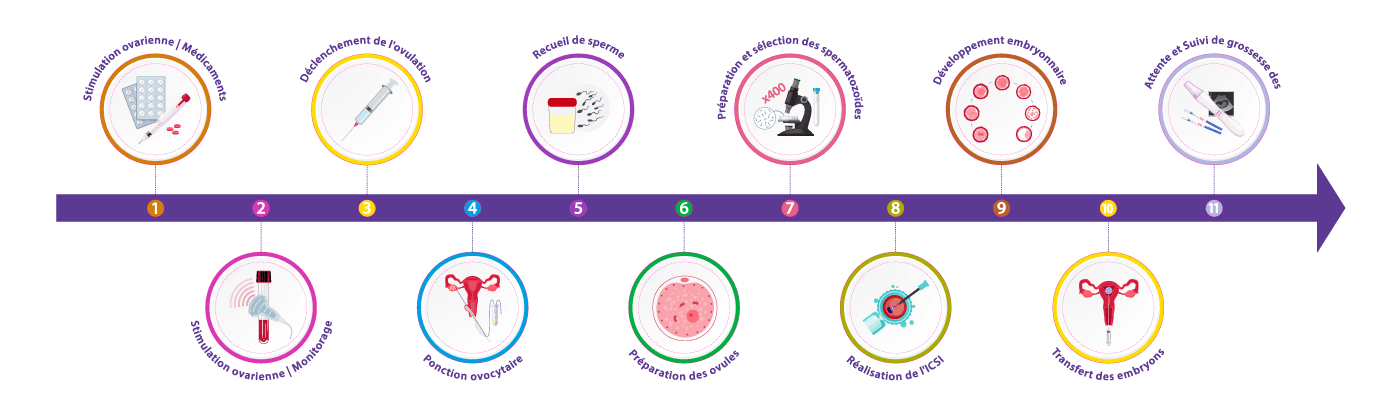
Étape 1 : Stimulation ovarienne | Médicaments
Normalement, les ovaires d'une femme libèrent un seul ovule mature chaque mois, mais dans le traitement de FIV, nous stimulons les ovaires à développer plus de follicules (qui contiennent les ovules) pour produire un plus grand nombre d'ovules. Cela signifie qu'il y a plus de chances d'obtenir un embryon sain à transférer dans l'utérus. Dans un cycle naturel, la croissance des follicules est stimulée par une hormone appelée « hormone folliculo-stimulante » (FSH). Lorsque le follicule est mature, une autre hormone, appelée hormone lutéinisante (LH), provoque la libération de l'ovule du follicule (ovulation).
Dans un cycle de FIV, pendant environ 8 à 14 jours, des doses adaptées de versions artificielles des hormones FSH et LH sont utilisées pour stimuler l'ovaire à produire plusieurs follicules (qui contiennent les ovules) et également pour contrôler le moment de la libération des ovules (ovulation). Les médicaments sont également utilisés pour désactiver ou réduire vos propres signaux hormonaux et les empêcher d'interférer avec le processus.
La FSH est généralement une injection quotidienne, que vous vous administrez vous-même après les instructions des infirmières.
Étape 2 : Stimulation ovarienne | Monitorage
Après le début du traitement par FSH et au cours de 3 à 4 visites de contrôle en personne, consistant en des échographies pelviennes et des analyses de sang pour surveiller les niveaux d'œstrogènes (une hormone produite par les follicules), un médecin suivra de près la progression du cycle et ajustera les doses de médicaments au besoin.
Parfois, ce traitement de stimulation doit être arrêté et votre traitement reporté si l'ovaire ne répond pas ou semble sur-répondre.
Étape 3 : Le déclenchement de l'ovulation
Une fois les échographies montrent que le nombre et la taille des follicules sont adéquats, les injections de FSH et d'agoniste/antagoniste de la GnRH (suppresseur hypophysaire) sont alors arrêtées. Votre spécialiste de fertilité vous indiquera l'heure exacte d'administration de votre injection de déclenchement. Il s'agit d'une injection de gonadotrophine chorionique humaine (HCG) pour aider la maturation finale de l'ovocyte et le détacher de la paroi folliculaire.
Le prélèvement des ovules a lieu le deuxième matin après la dernière injection (34 à 36 heures plus tard). Votre timing d'injection de déclenchement est crucial, alors assurez-vous de l'écrire soigneusement avec vos prescriptions.
Étape 4 : Ponction ovocytaire
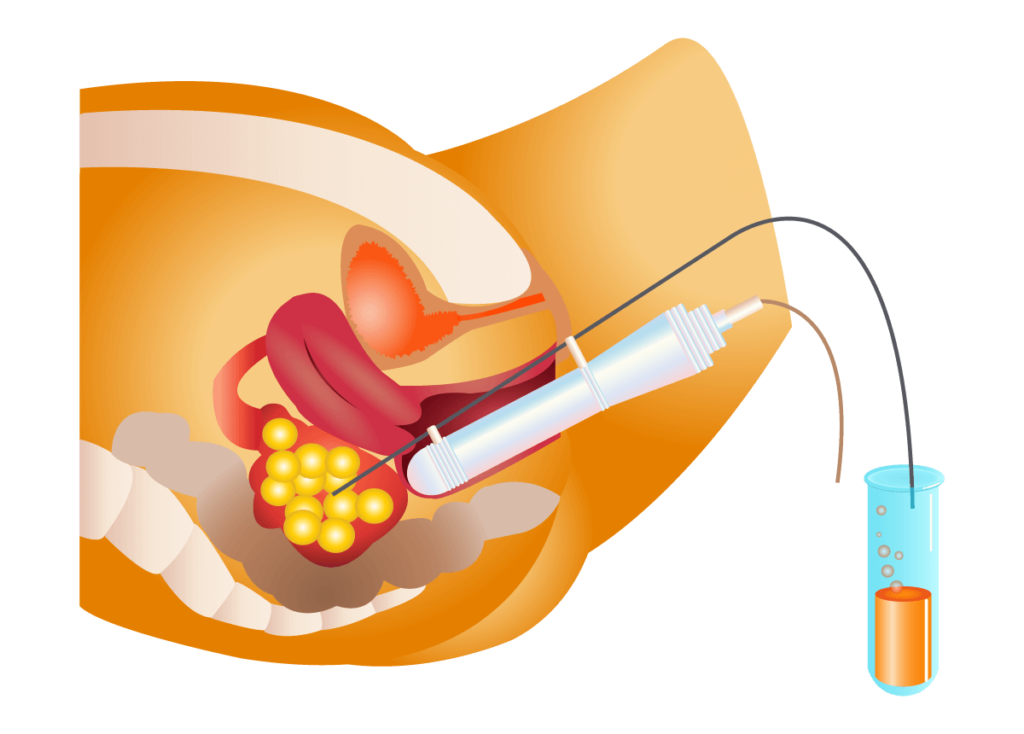 Le jour du prélèvement des ovules, la patiente arrivera au centre IRIFIV avant son ovulation prévue. L'hospitalisation durera 3-4 heures au total. Votre spécialiste effectuera la récupération ou le « ramassage » des ovules ( ponction) pendant que vous êtes sous sédation avec une fine aiguille à travers le canal vaginal sous contrôle échographique. Le liquide folliculaire est ensuite extrait dans un tube à essai et étudié au microscope pour rechercher des ovocytes. Cette procédure prend 20 à 30 minutes, selon le nombre de follicules qui se sont développés. Après la récupération des ovocytes, vous vous reposerez pendant une heure avant de rentrer chez vous.
Le jour du prélèvement des ovules, la patiente arrivera au centre IRIFIV avant son ovulation prévue. L'hospitalisation durera 3-4 heures au total. Votre spécialiste effectuera la récupération ou le « ramassage » des ovules ( ponction) pendant que vous êtes sous sédation avec une fine aiguille à travers le canal vaginal sous contrôle échographique. Le liquide folliculaire est ensuite extrait dans un tube à essai et étudié au microscope pour rechercher des ovocytes. Cette procédure prend 20 à 30 minutes, selon le nombre de follicules qui se sont développés. Après la récupération des ovocytes, vous vous reposerez pendant une heure avant de rentrer chez vous.
Étape 5 : Recueil de sperme
L'homme sera invité à produire un échantillon de sperme au moment de la collecte des ovocytes. Il y a une salle privée à cet effet à la clinique. Nous recommandons que l'homme n'éjacule pas entre deux et sept jours avant de produire cet échantillon. Dans les circonstances où l'homme ne peut pas être disponible pour produire un échantillon de sperme frais, nous pouvons prendre des dispositions pour congeler un échantillon avant la collecte des ovules. Si un échantillon de sperme frais est utilisé, un technicien de laboratoire se chargera de l'échantillon le jour du prélèvement. Si un échantillon de sperme congelé est utilisé, le technicien confirmera ces détails avec le patient.
S'il a déjà été constaté que le mari n'avait pas de spermatozoïdes dans son sperme même s'ils sont produits dans ses testicules, il devra subir une procédure appelée aspiration percutanée de spermatozoïdes épididymaires (PESA) ou aspiration testiculaire de spermatozoïdes (TESA) pour récupérer chirurgicalement le sperme. Ces deux procédures peuvent être effectuées au centre IRIFIV et seront organisées à l'avance (pour plus d'information voir l'infertilite masculine).
Étape 6 : Préparation des ovules
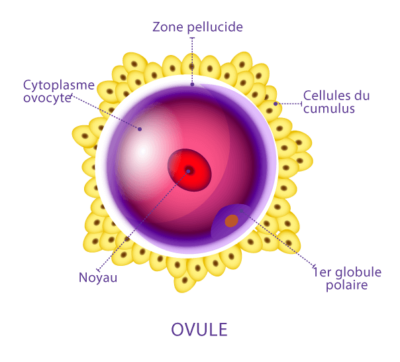
Les ovocytes sont entourés de cellules nourrissantes, appelées cumulus, qui protègent mais attirent aussi les spermatozoïdes. C’est ce qu’on appelle un complexe ovocytaire (COC). Pour réaliser une ICSI, il faut commencer par enlever ce cumulus par digestion enzymatique. L’œuf est donc nu. Le premier avantage est la capacité d’observer la maturité des ovocytes. En pratique, seuls les ovocytes matures avec un globule polaire seront injectés.
Étape 7 : Préparation et sélection des spermatozoides
Étape 8 : Réalisation de l'ICSI
Les œufs injectés resteront dans un incubateur pendant la nuit pour assurer une ferilisation correcte.
Étape 9 : Développement embryonnaire
Le lendemain, l’embryologue évalue les ovocytes micro-injectés pour voir lesquels ont été correctement fertilisés. L'œuf fécondé est une cellule unique qui commence alors à se diviser. Pendant les 5 à 6 jours suivant la fécondation, un embryologiste surveillera le développement progressif des embryons à l'aide d'un système que nous appelons le classement des embryons. Par exemple, nous cherchons à ce que l'embryon contienne 2 à 4 cellules le jour 2 et 6 à 8 cellules le jour 3. À partir de là, la division cellulaire rapide se poursuit alors que l'embryon entre dans un stade de développement appelé blastocyste au jour 5 ou 6. L'objectif est de transférer la quantité convenue d'embryon(s) de la plus haute qualité possible offrant les meilleures chances de réussite de grossesse.
Étape 10 : Transfert des embryons
Le transfert d'embryon est une procédure simple de 5 minutes qui ne nécessite ni anesthésie ni temps de récupération. Ce dont la patiente aura besoin, c'est d'une vessie pleine, qui permet au médecin de bien visualiser la muqueuse utérine pour assurer le bon placement de l'embryon. Nous demandons à la patiente de boire la quantité de liquide recommandée environ 30 à 40 minutes à l'avance. À l'aide d'une échographie abdominale pour se guider, le médecin insère un cathéter contenant l'embryon dans l'utérus, puis le retire lentement.
Après le transfert d'embryon, l'infirmière coordonnatrice vous expliquera vos médicaments de suivi et le moment de votre test de grossesse.
Après le transfert, si vous avez plus d'embryons de bonne qualité que nécessaire, ils peuvent être congelés pour une utilisation future. Les embryons congelés peuvent être utilisés dans les cycles suivants si le premier n'a pas réussi. Pour convenir à la congélation, les embryons ne doivent pas montrer de signes de développement anormal/lent ou de fragmentation (dégradation cellulaire).
Étape 11 : Attente et Suivi de grossesse
Une fois la procédure de transfert terminée, l'attente commence. Nous préconisons un test sanguin de grossesse 11 à 14 jours après le transfert d'embryon. Le test sanguin mesure l'hormone gonadotrophine chorionique humaine (HCG), qui est produite par le début de la grossesse. Veuillez attendre la date indiquée pour passer votre test, car les hormones utilisées pendant le cycle peuvent entraîner de fausses lectures si vous testez trop tôt. Certaines femmes ont des saignements avant leur test de grossesse. Ce n'est pas nécessairement des règles et il est important que vous continuiez à prendre tous les médicaments prescrits jusqu'à ce que vous ayez parlé à votre infirmière coordonnatrice ou à votre spécialiste de la fertilité.
Si le test est positif, nous demanderons éventuellement une nouvelle analyse de sang pour confirmer le résultat. Si vous prenez des médicaments pour soutenir la muqueuse de l'endomètre, il est important que vous continuiez à les prendre. Nous organiserons une échographie dans la semaine qui suit.
Si le test de grossesse est négatif, nous vous dirons quels médicaments arrêter et quand. Vos règles peuvent prendre 1 à 2 semaines pour commencer et peuvent être légèrement plus abondantes que la normale. Si vous avez pris de la progestérone, cela peut retarder vos règles, même si vous n'êtes pas enceinte. Lorsque vous serez prête, veuillez prendre un autre rendez-vous avec votre médecin IRIFIV pour revoir votre cycle de FIV-ICSI et planifier un traitement futur. Bien que nos procédures et nos taux de grossesse soient parmi les meilleurs, il faut parfois plus d'un cycle de traitement pour réussir. Cela peut être une pensée intimidante, mais nos nouveaux parents nous disent que cela en vaut la peine à la fin !
Comme dans tous les aspects de la médecine, l’ICSI comporte ses propres risques et avantages. Il n’y a aucun risque pour le partenaire masculin une fois que le sperme a été obtenu – et seulement des risques négligeables si des techniques de prélèvement de sperme sont utilisées.
Il peut y avoir un risque très légèrement élevé de bébés conçus avec l’ICSI ayant certaines anomalies génétiques en raison du fait que le sperme utilisé peut avoir été anormal. Ces anomalies, cependant, sont généralement mineures, et les risques peuvent être atténués avant la grossesse avec une sélection d’embryons et un diagnostic génétique préimplantatoire (DPI). En résumé, de nombreuses études ainsi que notre expérience en tant que spécialistes de la fertilité ont démontré que l’ICSI est une procédure sûre et efficace pour la FIV dans l’infertilité masculine, les avantages démontrés dépassant de loin les risques.
Services
- Diagnostic de Fertilité
- Examens de Fertilité Femme
- Examens de Fertilité Homme
- Stimulation Ovarienne
- Insémination Intra-Utérine (IIU)
- Fécondation In Vitro (FIV)
- Cas Complexes en AMP
- Congélation Ovocytaire
- Congélation du Sperme
- Congélation d’Embryons
- ICSI (injection intra-cytoplasmique de spermatozoïdes)
- IMSI (Intracytoplasmic Morphologically Selected Sperm Injection)
- Prélèvement chirurgical de sperme
- Éclosion Assistée (Hatching)
- Le Scratching Endométrial
- Transfert d’Embryons
- Vitrification
- Rajeunissement Ovarien
- Infertilité Masculine
- Tests Génétiques
- Drilling Ovarien
- Laparoscopie
- Myomectomie
- Reperméabilisation Tubaire
- Salpingectomie Pré-Fiv
- Soutien aux Patients
L’injection intracytoplasmique de spermatozoïdes (ICSI) est une technique de fertilisation utilisée dans la FIV. Elle consiste à injecter un seul spermatozoïde vivant directement dans le centre d’un ovule. Cette procédure surmonte de nombreux obstacles à la fécondation et permet aux patients une meilleure chance d’obtenir des embryons fertilisés.
Avant que le sperme d’un homme puisse féconder l’ovule d’une femme, la tête du spermatozoïde doit se fixer à l’extérieur de l’ovule. Une fois attaché, le spermatozoïde pousse à travers la couche externe à l’intérieur de l’ovule (cytoplasme), où la fécondation a lieu.
Parfois, le spermatozoïde ne peut pas pénétrer la couche externe, pour diverses raisons. La couche externe de l’ovule peut être épaisse ou difficile à pénétrer ou le spermatozoïde peut être incapable de se fixer. Dans ces cas, une procédure appelée injection intracytoplasmique de spermatozoïdes (ICSI) peut être effectuée avec la fécondation in vitro (FIV) pour aider à fertiliser l’ovule. Pendant l'ICSI ou La microinjection, le biologiste injecte dans l’ovocyte un seul spermatozoïde vivant, préalablement sélectionné dans l’échantillon de sperme, directement dans le cytoplasme de l’ovule, alors que dans la fécondation in vitro conventionnelle, des milliers de spermatozoïdes sont mis en contact avec un ovule, laissant la fécondation se produire sur son propre.
Les principes de traitement et d’incubation sont les mêmes que pour la FIV classique, la seule différence étant que la procédure de laboratoire est plus complexe et nécessite une technologie plus sophistiquée.
L'ICSI constitue une avancée significative par rapport à la fécondation in vitro classique. Elle conduit à des taux de fécondité élevés, même dans les cas où l’échantillon de sperme est de mauvaise qualité, une circonstance qui ne permettrait pas normalement la FIV conventionnelle.
L'ICSI peut être utilisée dans la plupart des types d’infertilité masculine, y compris:
- Faible nombre de spermatozoïdes
- Absence de sperme dans l’éjaculat
- Altération de la motilité des spermatozoïdes (capacité de se déplacer)
- Morphologie anormale des spermatozoïdes (forme des spermatozoïdes)
L'ICSI peut également être utile dans les cas plus rares d’infertilité masculine, tels que:
- Problèmes de liaison et de pénétration des spermatozoïdes dans l’ovule
- Anticorps anti-spermatozoïdes (protéines immunitaires qui s’attachent aux spermatozoïdes et les détruisent)
- Échec antérieur ou répété de la fécondation avec des méthodes de culture et de fertilisation FIV standard
- Spermatozoïdes congelés recueillis avant le traitement d'un cancer et qui peuvent être limités en nombre et en qualité
- Absence de sperme éjaculé en raison d’un blocage. Dans cette situation, le prélèvement de spermatozoïdes se fait soit à partir de l’épididyme par une procédure appelée aspiration de spermatozoïdes épidémiques (MESA) ou à partir des testicules par aspiration de spermatozoïdes testiculaires (TESA).
Dans tous les cas ci-dessus, ni l’IIU (Insémination intra-utérine) ni la FIV de routine ne sont efficaces. La procédure de FIV de routine consiste à mélanger une grande quantité de spermatozoïdes avec les ovules récupérés et à les incuber en culture pour produire un embryon. Le succès de cette procédure dépend donc de la présence de spermatozoïdes sains et viables en quantité suffisante pour parvenir à la fécondation – une condition qui n’existe évidemment pas ici.
Étant donné que la procédure de l’ICSI injecte un seul spermatozoïde directement dans l’ovule, il s’agit d’une approche très ciblée de la FIV lorsque les méthodes standard ne sont pas une option ou ont échoué.
L’ICSI n’est pas efficace lorsqu’elle est utilisée pour traiter l’infertilité résultant d’une mauvaise qualité des ovocytes, c’est-à-dire l’infertilité féminine.
 La différence entre l’ICSI et la FIV, c’est ce qui se passe en laboratoire. Le cheminement du patient est essentiellement le même.
La différence entre l’ICSI et la FIV, c’est ce qui se passe en laboratoire. Le cheminement du patient est essentiellement le même.
Pour la FIV, les ovules collectés sont placés dans une boîte de Petri, avec le sperme préparé, avec l'espoir qu'une se produise.
Pour l’ICSI, chaque ovule qui a mûri est injecté avec un seul spermatozoïde.
Que le traitement implique une FIV standard ou une ICSI, les œufs sont placés dans un incubateur au laboratoire et surveillés pour détecter des signes de fertilisation.
L’ICSI ne garantit pas une fécondation à coup sûr, car les événements cellulaires normaux de fécondation doivent également se produire une fois que le spermatozoide a été placé dans l’ovule. Cependant, il a été noté que les taux de fécondation obtenus par ICSI sont supérieurs à ceux de la FIV conventionnelle, 50 à 80 % des œufs sont fécondes.
Mais les problèmes suivants peuvent survenir pendant ou après le processus de l’ICSI :
- Certains ou la totalité des œufs peuvent être endommagés.
- L’ovule pourrait ne pas devenir un embryon même après avoir été micro-injecté avec un spermatozoïde.
- L’embryon peut cesser de croître.
- Une fois la fécondation effectuée, les chances d’un couple de donner naissance à un bébé sont les mêmes en FIV classique avec ou après ICSI.
Étape 1 : Stimulation ovarienne | Médicaments
Normalement, les ovaires d'une femme libèrent un seul ovule mature chaque mois, mais dans le traitement de FIV, nous stimulons les ovaires à développer plus de follicules (qui contiennent les ovules) pour produire un plus grand nombre d'ovules. Cela signifie qu'il y a plus de chances d'obtenir un embryon sain à transférer dans l'utérus. Dans un cycle naturel, la croissance des follicules est stimulée par une hormone appelée « hormone folliculo-stimulante » (FSH). Lorsque le follicule est mature, une autre hormone, appelée hormone lutéinisante (LH), provoque la libération de l'ovule du follicule (ovulation).
Dans un cycle de FIV, pendant environ 8 à 14 jours, des doses adaptées de versions artificielles des hormones FSH et LH sont utilisées pour stimuler l'ovaire à produire plusieurs follicules (qui contiennent les ovules) et également pour contrôler le moment de la libération des ovules (ovulation). Les médicaments sont également utilisés pour désactiver ou réduire vos propres signaux hormonaux et les empêcher d'interférer avec le processus.
La FSH est généralement une injection quotidienne, que vous vous administrez vous-même après les instructions des infirmières.
Étape 2 : Stimulation ovarienne | Monitorage
Après le début du traitement par FSH et au cours de 3 à 4 visites de contrôle en personne, consistant en des échographies pelviennes et des analyses de sang pour surveiller les niveaux d'œstrogènes (une hormone produite par les follicules), un médecin suivra de près la progression du cycle et ajustera les doses de médicaments au besoin.
Parfois, ce traitement de stimulation doit être arrêté et votre traitement reporté si l'ovaire ne répond pas ou semble sur-répondre.
Étape 3 : Le déclenchement de l'ovulation
Une fois les échographies montrent que le nombre et la taille des follicules sont adéquats, les injections de FSH et d'agoniste/antagoniste de la GnRH (suppresseur hypophysaire) sont alors arrêtées. Votre spécialiste de fertilité vous indiquera l'heure exacte d'administration de votre injection de déclenchement. Il s'agit d'une injection de gonadotrophine chorionique humaine (HCG) pour aider la maturation finale de l'ovocyte et le détacher de la paroi folliculaire.
Le prélèvement des ovules a lieu le deuxième matin après la dernière injection (34 à 36 heures plus tard). Votre timing d'injection de déclenchement est crucial, alors assurez-vous de l'écrire soigneusement avec vos prescriptions.
Étape 4 : Ponction ovocytaire
 Le jour du prélèvement des ovules, la patiente arrivera au centre IRIFIV avant son ovulation prévue. L'hospitalisation durera 3-4 heures au total. Votre spécialiste effectuera la récupération ou le « ramassage » des ovules ( ponction) pendant que vous êtes sous sédation avec une fine aiguille à travers le canal vaginal sous contrôle échographique. Le liquide folliculaire est ensuite extrait dans un tube à essai et étudié au microscope pour rechercher des ovocytes. Cette procédure prend 20 à 30 minutes, selon le nombre de follicules qui se sont développés. Après la récupération des ovocytes, vous vous reposerez pendant une heure avant de rentrer chez vous.
Le jour du prélèvement des ovules, la patiente arrivera au centre IRIFIV avant son ovulation prévue. L'hospitalisation durera 3-4 heures au total. Votre spécialiste effectuera la récupération ou le « ramassage » des ovules ( ponction) pendant que vous êtes sous sédation avec une fine aiguille à travers le canal vaginal sous contrôle échographique. Le liquide folliculaire est ensuite extrait dans un tube à essai et étudié au microscope pour rechercher des ovocytes. Cette procédure prend 20 à 30 minutes, selon le nombre de follicules qui se sont développés. Après la récupération des ovocytes, vous vous reposerez pendant une heure avant de rentrer chez vous.
Étape 5 : Recueil de sperme
L'homme sera invité à produire un échantillon de sperme au moment de la collecte des ovocytes. Il y a une salle privée à cet effet à la clinique. Nous recommandons que l'homme n'éjacule pas entre deux et sept jours avant de produire cet échantillon. Dans les circonstances où l'homme ne peut pas être disponible pour produire un échantillon de sperme frais, nous pouvons prendre des dispositions pour congeler un échantillon avant la collecte des ovules. Si un échantillon de sperme frais est utilisé, un technicien de laboratoire se chargera de l'échantillon le jour du prélèvement. Si un échantillon de sperme congelé est utilisé, le technicien confirmera ces détails avec le patient.
S'il a déjà été constaté que le mari n'avait pas de spermatozoïdes dans son sperme même s'ils sont produits dans ses testicules, il devra subir une procédure appelée aspiration percutanée de spermatozoïdes épididymaires (PESA) ou aspiration testiculaire de spermatozoïdes (TESA) pour récupérer chirurgicalement le sperme. Ces deux procédures peuvent être effectuées au centre IRIFIV et seront organisées à l'avance (pour plus d'information voir l'infertilite masculine).
Étape 6 : Préparation des ovules
Les ovocytes sont entourés de cellules nourrissantes, appelées cumulus, qui protègent mais attirent aussi les spermatozoïdes. C’est ce qu’on appelle un complexe ovocytaire (COC). Pour réaliser une ICSI, il faut commencer par enlever ce cumulus par digestion enzymatique. L’œuf est donc nu. Le premier avantage est la capacité d’observer la maturité des ovocytes. En pratique, seuls les ovocytes matures avec un globule polaire seront injectés.
Étape 7 : Préparation et sélection des spermatozoides
Étape 8 : Réalisation de l'ICSI
Les œufs injectés resteront dans un incubateur pendant la nuit pour assurer une ferilisation correcte.
Étape 9 : Développement embryonnaire
Le lendemain, l’embryologue évalue les ovocytes micro-injectés pour voir lesquels ont été correctement fertilisés. L'œuf fécondé est une cellule unique qui commence alors à se diviser. Pendant les 5 à 6 jours suivant la fécondation, un embryologiste surveillera le développement progressif des embryons à l'aide d'un système que nous appelons le classement des embryons. Par exemple, nous cherchons à ce que l'embryon contienne 2 à 4 cellules le jour 2 et 6 à 8 cellules le jour 3. À partir de là, la division cellulaire rapide se poursuit alors que l'embryon entre dans un stade de développement appelé blastocyste au jour 5 ou 6. L'objectif est de transférer la quantité convenue d'embryon(s) de la plus haute qualité possible offrant les meilleures chances de réussite de grossesse.
Étape 10 : Transfert des embryons
Le transfert d'embryon est une procédure simple de 5 minutes qui ne nécessite ni anesthésie ni temps de récupération. Ce dont la patiente aura besoin, c'est d'une vessie pleine, qui permet au médecin de bien visualiser la muqueuse utérine pour assurer le bon placement de l'embryon. Nous demandons à la patiente de boire la quantité de liquide recommandée environ 30 à 40 minutes à l'avance. À l'aide d'une échographie abdominale pour se guider, le médecin insère un cathéter contenant l'embryon dans l'utérus, puis le retire lentement.
Après le transfert d'embryon, l'infirmière coordonnatrice vous expliquera vos médicaments de suivi et le moment de votre test de grossesse.
Après le transfert, si vous avez plus d'embryons de bonne qualité que nécessaire, ils peuvent être congelés pour une utilisation future. Les embryons congelés peuvent être utilisés dans les cycles suivants si le premier n'a pas réussi. Pour convenir à la congélation, les embryons ne doivent pas montrer de signes de développement anormal/lent ou de fragmentation (dégradation cellulaire).
Étape 11 : Attente et Suivi de grossesse
Une fois la procédure de transfert terminée, l'attente commence. Nous préconisons un test sanguin de grossesse 11 à 14 jours après le transfert d'embryon. Le test sanguin mesure l'hormone gonadotrophine chorionique humaine (HCG), qui est produite par le début de la grossesse. Veuillez attendre la date indiquée pour passer votre test, car les hormones utilisées pendant le cycle peuvent entraîner de fausses lectures si vous testez trop tôt. Certaines femmes ont des saignements avant leur test de grossesse. Ce n'est pas nécessairement des règles et il est important que vous continuiez à prendre tous les médicaments prescrits jusqu'à ce que vous ayez parlé à votre infirmière coordonnatrice ou à votre spécialiste de la fertilité.
Si le test est positif, nous demanderons éventuellement une nouvelle analyse de sang pour confirmer le résultat. Si vous prenez des médicaments pour soutenir la muqueuse de l'endomètre, il est important que vous continuiez à les prendre. Nous organiserons une échographie dans la semaine qui suit.
Si le test de grossesse est négatif, nous vous dirons quels médicaments arrêter et quand. Vos règles peuvent prendre 1 à 2 semaines pour commencer et peuvent être légèrement plus abondantes que la normale. Si vous avez pris de la progestérone, cela peut retarder vos règles, même si vous n'êtes pas enceinte. Lorsque vous serez prête, veuillez prendre un autre rendez-vous avec votre médecin IRIFIV pour revoir votre cycle de FIV-ICSI et planifier un traitement futur. Bien que nos procédures et nos taux de grossesse soient parmi les meilleurs, il faut parfois plus d'un cycle de traitement pour réussir. Cela peut être une pensée intimidante, mais nos nouveaux parents nous disent que cela en vaut la peine à la fin !
Comme dans tous les aspects de la médecine, l’ICSI comporte ses propres risques et avantages. Il n’y a aucun risque pour le partenaire masculin une fois que le sperme a été obtenu – et seulement des risques négligeables si des techniques de prélèvement de sperme sont utilisées.
Il peut y avoir un risque très légèrement élevé de bébés conçus avec l’ICSI ayant certaines anomalies génétiques en raison du fait que le sperme utilisé peut avoir été anormal. Ces anomalies, cependant, sont généralement mineures, et les risques peuvent être atténués avant la grossesse avec une sélection d’embryons et un diagnostic génétique préimplantatoire (DPI). En résumé, de nombreuses études ainsi que notre expérience en tant que spécialistes de la fertilité ont démontré que l’ICSI est une procédure sûre et efficace pour la FIV dans l’infertilité masculine, les avantages démontrés dépassant de loin les risques.