ÉVALUATION DE LA FERTILITÉ
Examens de Fertilité Homme
ÉVALUATION DE LA FERTILITÉ
Examens de Fertilité Homme

Les tests de fertilité masculine se concentrent sur les principales causes de l’infertilité masculine, qui sont des anomalies dans le sperme d’un homme ou son système de production de sperme.
Un bilan de fertilité complet pour l'homme commence généralement par un interrogatoire médical et un examen clinique, puis des tests, en commençant par les moins invasifs conçus pour détecter les causes les plus courantes de l’infertilité. Nous adaptons les tests de fertilité de chaque homme à ses circonstances spécifiques, en adoptant l’approche la plus rapide et la plus efficace pour obtenir des réponses pour nos patients et leurs partenaires.
Pour les hommes, l’analyse du sperme recherche des problèmes avec le sperme lui-même, ainsi que des anomalies ou des dommages dans les spermatozoïdes d’un homme. Le sperme altéré est la cause la plus fréquente d’infertilité masculine.
Les tests varient d’un cas à l’autre et comprennent souvent une combinaison des évaluations particulières suivantes :
Au cours de votre première visite, il est essentiel que le mari et la femme soient présents. Votre médecin spécialisé en fertilité effectuera un interrogatoire médical et un examen clinique sur vous deux. L'interrogatoire va effectivement détailler le passé médical du mari et de la femme, tout en abordant leur vie sexuelle et leurs motivations parce qu’il n’est pas rare de trouver , à partir de cette première étape, l’explication de l’absence de grossesse.
L'interrogatoire médicalLe médecin recherche habituellement l’existence de facteurs favorisant l’infertilité féminine ou masculine:
- Âge avancé.
- L'historique médical et chirurgical pouvant avoir un impact sur la fertilité (antécédents d’infections génitales, de chirurgie pelvienne, etc.)
- l’existence d’une maladie chronique actuelle (diabète, etc.)
- l’existence d’une maladie génétique ou la difficulté de concevoir un enfant chez des proches
- Mode de vie : travail (exposition à des composés toxiques pour la reproduction, comme les solvants organiques, l’exposition à la chaleur, aux pesticides etc.), environnement (produits toxiques près des lieux de vie), tabagisme, dépendances (drogues, cannabis, héroïne et alcool)
- Vie sexuelle : date d’arrêt de la contraception et les pratiques sexuelles (fréquence et régularité des rapports sexuels, troubles de la libido, etc.)
L’examen de la femme est un contrôle gynécologique habituel. Il comprend entre autres:
- Mesure du poids
- Un examen vaginal
- Un frottis cervical
- Un examen de pilosité
- Une palpation des seins
- Un examen au spéculum
L’examen clinique chez l’homme est essentiel et consiste à noter :
- Le morphotype
- Un examen de pilosité
- Examen des bourses pour sentir les testicules, les canaux déférents et chercher une varicocèle...
Des tests de base pour sont effectués pour déterminer le profil sanguin, hormonal et infectieux.
Le spermogramme est le premier examen recommandé pour sa simplicité. Le spermogramme étudie la production de spermatozoïdes, les paramètres de quantité (concentration), de qualité (mobilité) et de morphologie:
- le nombre de spermatozoïdes par millilitre
- la motilité des spermatozoïdes (en pourcentage) une heure et quatre heures après l’éjaculation
- la vitalité des spermatozoïdes (en pourcentage)
- le volume de l’éjaculat (en millilitres)
- la viscosité des spermatozoïdes
- le pH du liquide séminal
- la présence ou l’absence d’agglutinats
- le nombre de globules blancs présents dans l’éjaculat
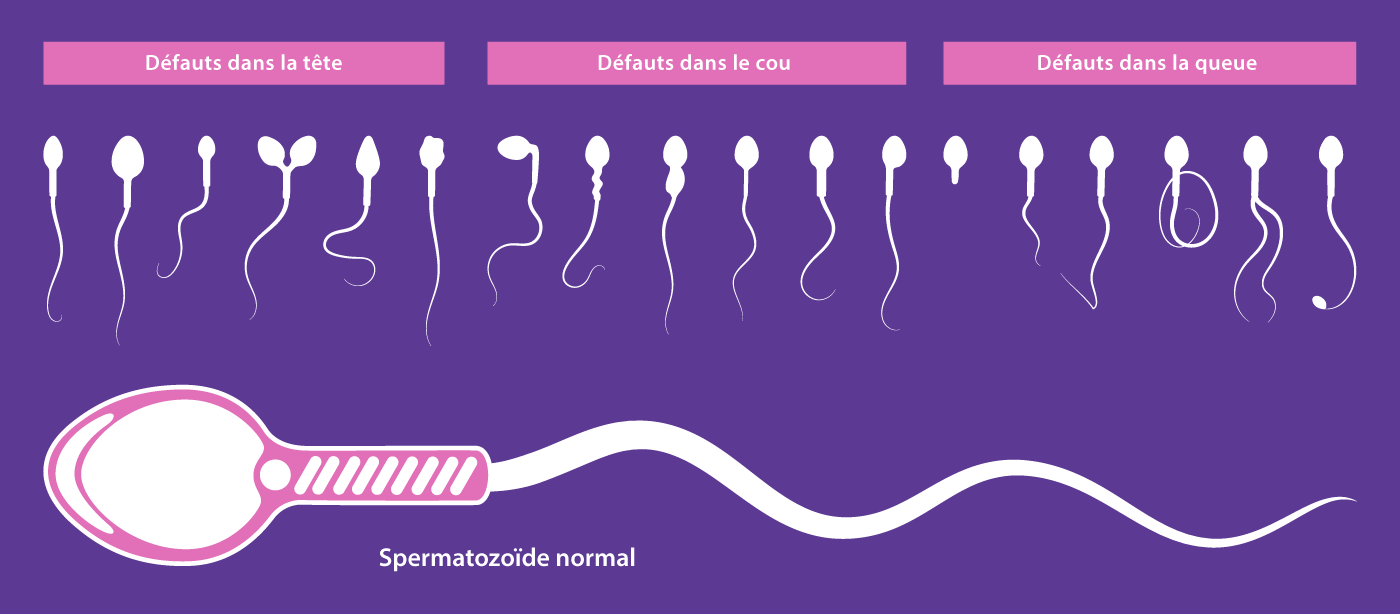
Le spermocytogramme, par contre, est un examen qui permet d’effectuer l’analyse cytologique et morphologique des spermatozoïdes au microscope et d’observer :
- morphologie des spermatozoïdes
- le pourcentage de formes atypiques (formes anormales)
Les spermatozoïdes sont décrits comme étant « normaux » ou « bons » lorsque tous leurs paramètres sont considérés comme normaux. La fertilité de l'homme est donc "normale" (sauf cas particuliers). Plus un spermogramme est perturbé, plus les chances de concevoir spontanément un enfant sont faibles. C'est une question de probabilité statistique. Il y a toujours une chance de concevoir un enfant si le taux de spermatozoïdes est bas, mais c'est improbable.
DéroulementLe sperme est recueilli et analysé en laboratoire. Une période d’abstinence sexuelle préalable de 3 à 5 jours est recommandée. La collecte est effectuée par masturbation, dans une pièce isolée dédiée à cet examen. Le sperme est recueilli directement dans une bouteille stérile.
En général, une échographie testiculaire peut détecter d’éventuelles varicocèles testiculaires (dilatation des veines du cordon spermatique).
DéroulementPour effectuer cet examen, la sonde échographique doit être en contact direct avec votre peau. Le radiologue appliquera un gel clair sur le scrotum. Pendant l’examen, la sonde est déplacée en un mouvement de balayage sur la zone d’intérêt.
Cet examen n’est pas douloureux.
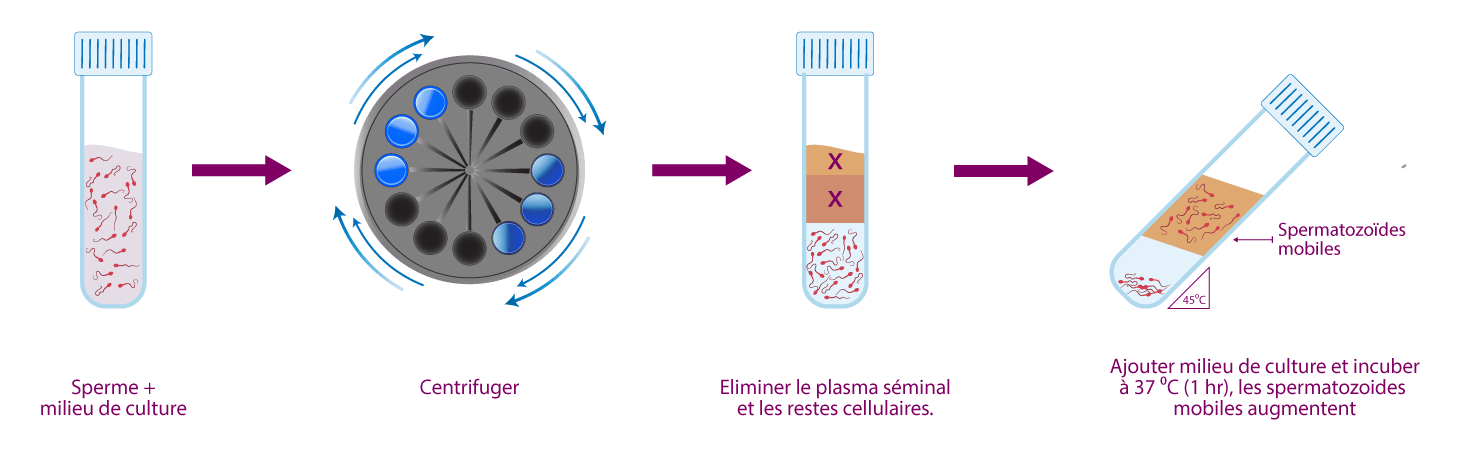
Le test de capacitation (ou test d’aptitude à la procréation médicalement assistée) est une étude complémentaire au spermogramme, qui consiste à « laver » le sperme de tous les fluides et substances qu’il contient et à ne laisser que les spermatozoïdes, placés dans un milieu riche en nutriments. Le nombre des spermatozoïdes mobiles obtenus (REM) au cours de cet examen permet de savoir combien d’entre eux seront utiles pour les techniques de procréation assistée.
Les deux techniques utilisées dans ce processus sont :
- Swim-Up: L'échantillon est lavé avec un milieu spécifique pour éliminer le plasma séminal et les spermatozoïdes sont centrifugés au fond de l'éprouvette afin que les spermatozoïdes à forte mobilité remontent à la surface.
2. Gradients de densité: L'échantillon est lavé avec un milieu spécifique pour éliminer le plasma séminal et les spermatozoïdes traversent différentes couches de milieu de densité croissante pour créer plusieurs filtres où sont retenus les spermatozoïdes peu mobiles ou immobiles.
DéroulementLe sperme est recueilli et analysé en laboratoire. Une période d’abstinence sexuelle préalable de 3 à 5 jours est recommandée. La collecte est effectuée par masturbation, dans une pièce isolée dédiée à cet examen. Le sperme est recueilli directement dans une bouteille stérile.
En cas d’Azoospermie (Absence de Spermatozoides dans l’ejaculat), il est possible de les recueillir directement par la chirurgie. La ponction testiculaire obtient le sperme directement du testicule ou de l’épididyme.
DéroulementLa procédure est effectuée par un urologue sous anesthésie générale.
Les tests hormonaux peuvent détecter l’origine de certaines anomalies. Ils ne sont effectués que pour déterminer l’origine d’un mauvais spermogramme.
DéroulementPar une simple analyse de sang.
Cet examen peut détecter des anomalies chromosomiques ou des lésions chromosomiques expliquant la stérilité ou l’infertilité.
Ce test est indiqué dans les cas suivants :
- Échecs d’implantation
- Fausses couches récurrentes
- Patients sous chimiothérapie ou radiothérapie
- Patients présentant une oligospermie ou une terato-astenozoospermia grave
Le résultat de ce bilan peut prendre plusieurs jours.
DéroulementPar une simple prise de sang.
Services
- Diagnostic de Fertilité
- Examens de Fertilité Femme
- Examens de Fertilité Homme
- Stimulation Ovarienne
- Insémination Intra-Utérine (IIU)
- Fécondation In Vitro (FIV)
- Cas Complexes en AMP
- Congélation Ovocytaire
- Congélation du Sperme
- Congélation d’Embryons
- ICSI (injection intra-cytoplasmique de spermatozoïdes)
- IMSI (Intracytoplasmic Morphologically Selected Sperm Injection)
- Prélèvement chirurgical de sperme
- Éclosion Assistée (Hatching)
- Le Scratching Endométrial
- Transfert d’Embryons
- Vitrification
- Rajeunissement Ovarien
- Infertilité Masculine
- Tests Génétiques
- Drilling Ovarien
- Laparoscopie
- Myomectomie
- Reperméabilisation Tubaire
- Salpingectomie Pre-FIV
- Soutien aux Patients
Les tests de fertilité masculine se concentrent sur les principales causes de l’infertilité masculine, qui sont des anomalies dans le sperme d’un homme ou son système de production de sperme.
Un bilan de fertilité complet pour l'homme commence généralement par un interrogatoire médical et un examen clinique, puis des tests, en commençant par les moins invasifs conçus pour détecter les causes les plus courantes de l’infertilité. Nous adaptons les tests de fertilité de chaque homme à ses circonstances spécifiques, en adoptant l’approche la plus rapide et la plus efficace pour obtenir des réponses pour nos patients et leurs partenaires.
Pour les hommes, l’analyse du sperme recherche des problèmes avec le sperme lui-même, ainsi que des anomalies ou des dommages dans les spermatozoïdes d’un homme. Le sperme altéré est la cause la plus fréquente d’infertilité masculine.
Les tests varient d’un cas à l’autre et comprennent souvent une combinaison des évaluations particulières suivantes :
Au cours de votre première visite, il est essentiel que le mari et la femme soient présents. Votre médecin spécialisé en fertilité effectuera un interrogatoire médical et un examen clinique sur vous deux. L'interrogatoire va effectivement détailler le passé médical du mari et de la femme, tout en abordant leur vie sexuelle et leurs motivations parce qu’il n’est pas rare de trouver , à partir de cette première étape, l’explication de l’absence de grossesse.
L'interrogatoire médicalLe médecin recherche habituellement l’existence de facteurs favorisant l’infertilité féminine ou masculine:
- Âge avancé.
- L'historique médical et chirurgical pouvant avoir un impact sur la fertilité (antécédents d’infections génitales, de chirurgie pelvienne, etc.)
- l’existence d’une maladie chronique actuelle (diabète, etc.)
- l’existence d’une maladie génétique ou la difficulté de concevoir un enfant chez des proches
- Mode de vie : travail (exposition à des composés toxiques pour la reproduction, comme les solvants organiques, l’exposition à la chaleur, aux pesticides etc.), environnement (produits toxiques près des lieux de vie), tabagisme, dépendances (drogues, cannabis, héroïne et alcool)
- Vie sexuelle : date d’arrêt de la contraception et les pratiques sexuelles (fréquence et régularité des rapports sexuels, troubles de la libido, etc.)
L’examen de la femme est un contrôle gynécologique habituel. Il comprend entre autres:
- Mesure du poids
- Un examen vaginal
- Un frottis cervical
- Un examen de pilosité
- Une palpation des seins
- Un examen au spéculum
L’examen clinique chez l’homme est essentiel et consiste à noter :
- Le morphotype
- Un examen de pilosité
- Examen des bourses pour sentir les testicules, les canaux déférents et chercher une varicocèle...
Des tests de base pour sont effectués pour déterminer le profil sanguin, hormonal et infectieux.
Le spermogramme est le premier examen recommandé pour sa simplicité. Le spermogramme étudie la production de spermatozoïdes, les paramètres de quantité (concentration), de qualité (mobilité) et de morphologie:
- le nombre de spermatozoïdes par millilitre
- la motilité des spermatozoïdes (en pourcentage) une heure et quatre heures après l’éjaculation
- la vitalité des spermatozoïdes (en pourcentage)
- le volume de l’éjaculat (en millilitres)
- la viscosité des spermatozoïdes
- le pH du liquide séminal
- la présence ou l’absence d’agglutinats
- le nombre de globules blancs présents dans l’éjaculat
Le spermocytogramme, par contre, est un examen qui permet d’effectuer l’analyse cytologique et morphologique des spermatozoïdes au microscope et d’observer :
- morphologie des spermatozoïdes
- le pourcentage de formes atypiques (formes anormales)
Les spermatozoïdes sont décrits comme étant « normaux » ou « bons » lorsque tous leurs paramètres sont considérés comme normaux. La fertilité de l'homme est donc "normale" (sauf cas particuliers). Plus un spermogramme est perturbé, plus les chances de concevoir spontanément un enfant sont faibles. C'est une question de probabilité statistique. Il y a toujours une chance de concevoir un enfant si le taux de spermatozoïdes est bas, mais c'est improbable.
DéroulementLe sperme est recueilli et analysé en laboratoire. Une période d’abstinence sexuelle préalable de 3 à 5 jours est recommandée. La collecte est effectuée par masturbation, dans une pièce isolée dédiée à cet examen. Le sperme est recueilli directement dans une bouteille stérile.
En cas d’Azoospermie (Absence de Spermatozoides dans l’ejaculat), il est possible de les recueillir directement par la chirurgie. La ponction testiculaire obtient le sperme directement du testicule ou de l’épididyme.
DéroulementPour effectuer cet examen, la sonde échographique doit être en contact direct avec votre peau. Le radiologue appliquera un gel clair sur le scrotum. Pendant l’examen, la sonde est déplacée en un mouvement de balayage sur la zone d’intérêt.
Cet examen n’est pas douloureux.
Le test de capacitation (ou test d’aptitude à la procréation médicalement assistée) est une étude complémentaire au spermogramme, qui consiste à « laver » le sperme de tous les fluides et substances qu’il contient et à ne laisser que les spermatozoïdes, placés dans un milieu riche en nutriments. Le nombre des spermatozoïdes mobiles obtenus (REM) au cours de cet examen permet de savoir combien d’entre eux seront utiles pour les techniques de procréation assistée.
Les deux techniques utilisées dans ce processus sont :
- Swim-Up: L'échantillon est lavé avec un milieu spécifique pour éliminer le plasma séminal et les spermatozoïdes sont centrifugés au fond de l'éprouvette afin que les spermatozoïdes à forte mobilité remontent à la surface.
2. Gradients de densité: L'échantillon est lavé avec un milieu spécifique pour éliminer le plasma séminal et les spermatozoïdes traversent différentes couches de milieu de densité croissante pour créer plusieurs filtres où sont retenus les spermatozoïdes peu mobiles ou immobiles.
DéroulementLe sperme est recueilli et analysé en laboratoire. Une période d’abstinence sexuelle préalable de 3 à 5 jours est recommandée. La collecte est effectuée par masturbation, dans une pièce isolée dédiée à cet examen. Le sperme est recueilli directement dans une bouteille stérile.
Lorsque le sperme ne contient pas de sperme, il est possible de les recueillir directement par la chirurgie. La ponction testiculaire obtient le sperme directement du testicule ou de l’épididyme.
DéroulementLa procédure est effectuée par un urologue sous anesthésie générale.
Les tests hormonaux peuvent détecter l’origine de certaines anomalies. Ils ne sont effectués que pour déterminer l’origine d’un mauvais spermogramme.
DéroulementPar une simple analyse de sang.
Cet examen peut détecter des anomalies chromosomiques ou des lésions chromosomiques expliquant la stérilité ou l’infertilité.
Ce test est indiqué dans les cas suivants :
- Échecs d’implantation
- Fausses couches récurrentes
- Patients sous chimiothérapie ou radiothérapie
- Patients présentant une oligospermie ou une terato-astenozoospermia grave
Le résultat de ce bilan peut prendre plusieurs jours.
DéroulementPar une simple prise de sang.